Ter critérios e indicadores de qualidade e performance para diferenciar os prestadores de serviço, por um lado recompensando a eficiência e o melhor desfecho clinico no atendimento dos pacientes e, por outro, penalizando desperdícios, é uma das bandeiras que mais defendemos.
O assunto já foi abordado aqui no Blog sob diversos ângulos, seja como critério para o reajuste de planos de saúde, causa da escalada de preços no setor ou debatendo a experiência internacional com a adoção desses indicadores.
Com isso em mente, não podemos deixar de reconhecer e elogiar a iniciativa da ANS de lançar, até dezembro, uma norma que vincula os reajustes de valores pagos pelas operadoras de planos de saúde aos prestadores de serviço hospitalares, clínicas e laboratórios à qualidade do atendimento prestado. É preciso, contudo, deixar claro: isso é pouco!
A ideia da ANS é lançar um “selo de qualidade”, concedido por empresas de acreditação. Tal selo permitiria que o reajuste dos valores pagos pelos contratantes de hospitais, clínicas e laboratórios fosse reajustado integralmente pelo IPCA. Já as entidades sem o selo, receberiam apenas 90% desse reajuste.
Acontece que a relação entre os prestadores desses serviços e as operadoras de planos de saúde podem ser livremente acordadas entre as partes. Ná prática, isso significa que apenas se os dois lados não chegarem a um consenso, a taxa de reajuste seria fixada segundo os padrões definidos pela ANS.
Ou seja, a ideia é boa e bem-vinda (iniciativas que busquem a melhoria da qualidade dos serviços são sempre bem-vindas), principalmente por indicar a intenção do órgão regulador em buscar critérios de qualidade para avaliação dos serviços, mas pouco irá fazer para melhorar, efetivamente, a qualidade do setor ou garantir sua sustentabilidade. Acreditamos que o debate precisa ser mais amplo e os modelos de remuneração de toda a cadeia produtiva da saúde precisam ser reavaliados e debatidos em profundidade. Algo que essa medida certamente nos dará a chance de fazer.
Espera-se para os próximos dias a divulgação, pela ANS, do índice de reajuste para os planos de saúde médico-hospitalares individuais/familiares contratados a partir de janeiro de 1999 ou adaptados à Lei nº 9.656/98. As informações recentes noticiadas pela imprensa dão conta que o índice autorizado pela ANS e pelo Ministério da Fazenda deve ser ao redor de 13%.
Muito se fala a respeito do reajuste e há muito desentendimento sobre esse tema. O índice máximo de reajuste anual dos planos individuais determinado pela ANS se baseia na média ponderada dos reajustes aplicados pelas operadoras nos contratos coletivos com mais de 30 vidas. Esse é o critério desde 2001.
Entretanto, para se chegar ao índice, há que se aferir os custos a partir da combinação de dois fatores: o valor de cada um dos procedimentos estabelecidos pelo rol de cobertura do plano; e a quantidade de eventos, ou seja, de utilização de cada um dos procedimentos previstos. O melhor indicador, aceito globalmente, para se aferir esse comportamento é a Variação de Custos Médico-Hospitalar (VCMH), que apuramos desde 2007.
É algo totalmente diferente de indicadores de preços, como o IPCA Saúde, por exemplo. O IPCA Saúde apura apenas a variação de preços de uma cesta de produtos e serviços ligados à saúde. Não capta, então, a frequência de utilização desses insumos e dos procedimentos.
Outra diferença importante é que, por se tratar de uma média de preços, o IPCA Saúde não contempla todos os insumos usados na estrutura de um plano de saúde. Já o VCMH/IESS capta o comportamento dos custos das operadoras de planos de saúde com consultas, exames, terapias e internações. O cálculo utiliza os dados de um conjunto de planos individuais de operadoras, e considera a frequência de utilização pelos beneficiários e o preço dos procedimentos. Dessa forma, se em um determinado período os beneficiários usavam em média mais os serviços e os preços médios aumentam, o custo apresenta uma variação maior do que isoladamente com cada um desses fatores. A metodologia aplicada ao VCMH/IESS é reconhecida internacionalmente e aplicada na construção de índices de variação de custo em saúde nos Estados Unidos, como o S&P Healthcare Economic Composite e Milliman Medical Index.
Simplificando, o VCMH/IESS não é uma pesquisa de preços, mas, a apuração de como os custos oscilaram a partir do pagamento de faturas das operadoras para prestadores de serviços. É um indicar bastante adequado por ser medido em uma base de planos de saúde individuais, representando, assim, um retrato bastante real do comportamento de custos dessa modalidade de contratação. Em 2015, o VCMH/IESS bateu recorde, ao atingir alta de 19,3% nos 12 meses encerrados em dezembro de 2015.
Nos últimos anos, os reajustes concedidos pela ANS para os planos individuais são bastante próximos do IPCA Saúde, mas, por outro lado, estão distantes do VCMH/IESS, como se pode notar no gráfico.
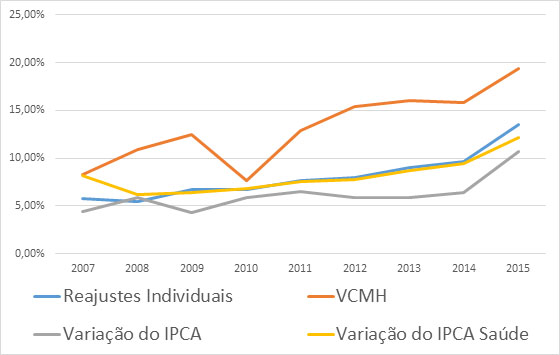
Mais do que analisar o índice de reajuste das mensalidades, é preciso compreender que o indicador é uma consequência de toda a estrutura da cadeia e que, atualmente, incorpora deficiências estruturais que precisam ser corrigidas. Temos tratado esse tema, inclusive aqui nesse espaço, de forma exaustiva.
A agenda que propomos é bastante clara e focada na eficiência: indicadores de qualidade de prestadores de serviços de saúde, de modo a estimular a competição; alterações no modelo de pagamento de prestadores, premiando a eficiência e punindo o desperdício; adoção de critérios técnicos e transparentes para incorporação de novas tecnologias; e combate às falhas de mercado e assimetrias de informações de fornecedores de insumos de saúde.
Não é fácil promover essas mudanças e seus efeitos não serão de curto prazo. Porém, precisam ser feitas, caso se busque assegurar o equilíbrio econômico, financeiro e assistencial dos planos de saúde e para que sejam acessíveis ao maior número possível de brasileiros.
Esse parecer, dividido em duas partes independentes, aborda conceitos atuarias técnicos sobre a diferenciação de risco e mensalidade ou prêmio entre faixas etárias em planos e seguros de saúde, desenvolvido pela FIPECAFI, e a segunda parte, desenvolvido pela consultoria Milliman, aborda o impacto do descumprimento de cláusulas contratuais e não aplicação de reajuste por mudança de faixa etária.
