Espera-se para os próximos dias a divulgação, pela ANS, do índice de reajuste para os planos de saúde médico-hospitalares individuais/familiares contratados a partir de janeiro de 1999 ou adaptados à Lei nº 9.656/98. As informações recentes noticiadas pela imprensa dão conta que o índice autorizado pela ANS e pelo Ministério da Fazenda deve ser ao redor de 13%.
Muito se fala a respeito do reajuste e há muito desentendimento sobre esse tema. O índice máximo de reajuste anual dos planos individuais determinado pela ANS se baseia na média ponderada dos reajustes aplicados pelas operadoras nos contratos coletivos com mais de 30 vidas. Esse é o critério desde 2001.
Entretanto, para se chegar ao índice, há que se aferir os custos a partir da combinação de dois fatores: o valor de cada um dos procedimentos estabelecidos pelo rol de cobertura do plano; e a quantidade de eventos, ou seja, de utilização de cada um dos procedimentos previstos. O melhor indicador, aceito globalmente, para se aferir esse comportamento é a Variação de Custos Médico-Hospitalar (VCMH), que apuramos desde 2007.
É algo totalmente diferente de indicadores de preços, como o IPCA Saúde, por exemplo. O IPCA Saúde apura apenas a variação de preços de uma cesta de produtos e serviços ligados à saúde. Não capta, então, a frequência de utilização desses insumos e dos procedimentos.
Outra diferença importante é que, por se tratar de uma média de preços, o IPCA Saúde não contempla todos os insumos usados na estrutura de um plano de saúde. Já o VCMH/IESS capta o comportamento dos custos das operadoras de planos de saúde com consultas, exames, terapias e internações. O cálculo utiliza os dados de um conjunto de planos individuais de operadoras, e considera a frequência de utilização pelos beneficiários e o preço dos procedimentos. Dessa forma, se em um determinado período os beneficiários usavam em média mais os serviços e os preços médios aumentam, o custo apresenta uma variação maior do que isoladamente com cada um desses fatores. A metodologia aplicada ao VCMH/IESS é reconhecida internacionalmente e aplicada na construção de índices de variação de custo em saúde nos Estados Unidos, como o S&P Healthcare Economic Composite e Milliman Medical Index.
Simplificando, o VCMH/IESS não é uma pesquisa de preços, mas, a apuração de como os custos oscilaram a partir do pagamento de faturas das operadoras para prestadores de serviços. É um indicar bastante adequado por ser medido em uma base de planos de saúde individuais, representando, assim, um retrato bastante real do comportamento de custos dessa modalidade de contratação. Em 2015, o VCMH/IESS bateu recorde, ao atingir alta de 19,3% nos 12 meses encerrados em dezembro de 2015.
Nos últimos anos, os reajustes concedidos pela ANS para os planos individuais são bastante próximos do IPCA Saúde, mas, por outro lado, estão distantes do VCMH/IESS, como se pode notar no gráfico.
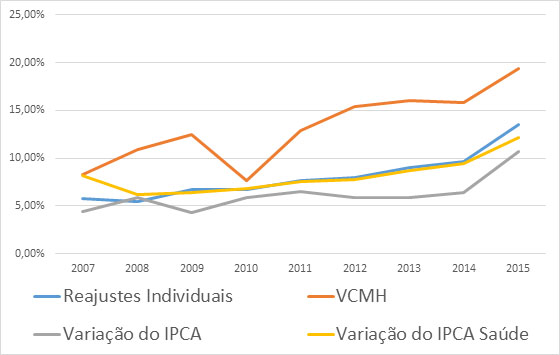
Mais do que analisar o índice de reajuste das mensalidades, é preciso compreender que o indicador é uma consequência de toda a estrutura da cadeia e que, atualmente, incorpora deficiências estruturais que precisam ser corrigidas. Temos tratado esse tema, inclusive aqui nesse espaço, de forma exaustiva.
A agenda que propomos é bastante clara e focada na eficiência: indicadores de qualidade de prestadores de serviços de saúde, de modo a estimular a competição; alterações no modelo de pagamento de prestadores, premiando a eficiência e punindo o desperdício; adoção de critérios técnicos e transparentes para incorporação de novas tecnologias; e combate às falhas de mercado e assimetrias de informações de fornecedores de insumos de saúde.
Não é fácil promover essas mudanças e seus efeitos não serão de curto prazo. Porém, precisam ser feitas, caso se busque assegurar o equilíbrio econômico, financeiro e assistencial dos planos de saúde e para que sejam acessíveis ao maior número possível de brasileiros.
No Estado norte-americano de Connecticut, as seguradoras comercializam, desde 2011, a modalidade de seguro saúde baseado em valor (value-based health insurance). Uma análise a partir da experiência desses planos é um dos destaques da última edição do Boletim Científico do IESS.
O modelo de plano baseado em valor combina coparticipação com o valor clínico da assistência. Logo, “a coparticipação é reduzida ou eliminada para tratamentos que apresentam fortes evidências quanto à sua capacidade de melhorar os resultados clínicos e de aumentar a eficiência do sistema de saúde”.
O estudo mostrou que a proporção de pessoas que tiveram consultas preventivas aumentou em 13,5 pontos porcentuais (p.p.) no primeiro ano do novo sistema, e 4.8 p.p. no ano seguinte, na comparação entre beneficiários do seguro baseado em valor em relação aos beneficiários de seguro de saúde tradicional. Outra constatação foi a do crescimento da probabilidade de realizarem consultas médicas entre a população de doentes crônicos. As taxas foram de 1,6 p.p. no primeiro ano e 1,2 p.p. no segundo ano.
A mostra estudada para esse documento foi formada pelos dados de sinistros de seguro saúde para empregados de empresas no estado de Connecticut e seus dependentes (64.165 pessoas, ao todo). Os beneficiários– com idades entre 18 e 64 anos- foram acompanhados no período de primeiro de julho de 2010 a 30 de junho de 2013.
Os pesquisadores manifestaram que os estudos não são conclusivos. Entretanto, fica bastante claro, a nosso ver, que incentivos econômicos corretos podem estimular os beneficiários a seguirem com mais rigor os tratamentos e, principalmente, terem mais cuidado com a saúde.
O atual modelo de gerenciamento de custos e de qualidade de serviços de saúde no País não é sustentável e precisa ser revisto com urgência. As fragilidades do sistema, que no período acumulado de março do ano passado a março de 2016 perdeu cerca de 1,3 milhão de beneficiários, não se limitam a um específico elo da cadeia, aliás, numerosa e complexa, o que torna mais difícil o seu equilíbrio. Médicos, administradores, fornecedores de insumos e equipamentos médicos, operadoras, governo e até o beneficiário precisam se acertar para corrigir as distorções do setor. O fato de ser atividade fortemente regulamentada e de sofrer crescente judicialização torna o enfrentamento do problema mais complexo.
Mas quais as saídas para esse cenário desfavorável ao setor? O Insper, com o apoio do IESS, promoveu hoje o Seminário “A cadeia de Saúde Suplementar: avaliação de falhas de mercado e propostas políticas”, em São Paulo, a fim de fomentar o debate sobre esse desafio.
Paulo Furquim de Azevedo, professor Sênior Fellow do Insper, apresentou estudo inédito, produzido a pedido do IESS, sobre a temática do encontro. Aperfeiçoar o arcabouço regulatório, prover empoderamento aos compradores de serviços de saúde, modernizar os modelos de remuneração na prestação de serviços e prover transparência nas relações de mercado e na qualidade assistencial são algumas das sugestões apresentadas no documento.
Exposta como contribuição à reflexão de toda a cadeia, o estudo pontua, por exemplo, que a adoção criteriosa do DRG (Diagnoses Related Groups), metodologia para gerenciamento de custo e de qualidade assistencial-hospitalar, deve ser examinada como um dos instrumentos para reverter os autos custos do sistema e ainda suas falhas de qualidade. Furquim exemplificou que em alguns mercados internacionais a reinternação pela mesma doença não é paga, estimulando a eficácia do tratamento.
Outro exemplo apresentado é o estímulo à coparticipação. Utilizado em larga escala no mercado internacional, o sistema induz, segundo Furquim, o beneficiário a ser mais criterioso no uso do plano de saúde e na escolha de prestadores, evitando procedimentos ou exames desnecessários. Evidentemente, foi destacado que esse modelo precisa ser estruturado com muito cuidado técnico, para não subtrair o direito do beneficiário à um serviço de qualidade e segurança.
A Chefe de Gabinete da Presidência da Agência Nacional de Saúde Suplementar (ANS), Lenise Barcellos de Mello Secchin, complementando esse ponto, revelou que entre 30% e 40% dos exames médicos realizados não são retirados dos laboratórios. Em 2015, de acordo com ela, foram feitos cerca de 750 milhões de exames, “isso dimensiona o quanto a cadeia perdeu com a não retirada de exames”, destacou. Lenise, na sua apresentação, defendeu ser necessária a disseminação de informações do setor, bem como a promoção de debates entre os elos da cadeia, como o realizado pelo Insper e apoiado pelo IESS, para que o País chegue mais rapidamente a um modelo de gestão sustentável, segura e de qualidade.
Bastante crítico aos desequilíbrios atuais do sistema nacional de saúde suplementar, o Dr. Cláudio Lottenberg, presidente do Hospital Israelita Albert Einstein, destacou que a classe médica, as operadoras e todos os envolvidos na cadeia devem “recobrar a consciência que o objeto central de todos é o cidadão”. “O seu bem-estar é que deve ser o foco”, pontuou.
Participaram ainda do seminário como convidados a Diretora Corporativa de Qualidade e Segurança da ACSC-Hospital Santa Catarina, Camila Sardenberg, o presidente do CADE, Vinicius Marques de Carvalho, e Luiz Augusto Carneiro, superintendente executivo do IESS, coordenador do debate entre os palestrantes. Carneiro destacou a oportunidade do encontro e a qualidade da pesquisa do Insper, que deverá ser matriz para outros estudos e discussões setoriais. Ele alertou também que a rápida mobilização do setor é importante, uma vez que é preciso planejamento para atender a rápida transição demográfica em curso no País.
Você vai poder assistir a uma aos vídeos do evento em breve, aqui no portal do IESS.
