O envelhecimento populacional é uma das questões de maior impacto para o setor de saúde. O total de beneficiários de planos médico-hospitalares com 59 anos ou mais cresceu 2,5% entre setembro de 2018 e o mesmo mês do ano anterior, o que equivale a 166,7 mil novos vínculos segundo a última edição da NAB, já abordada aqui no Blog.
Até 2030, considerando uma taxa de cobertura constante, o efeito do crescimento populacional e a mudança na composição etária da sociedade brasileira, o setor de saúde suplementar deve firmar mais 4,3 milhões de vínculos até 2030. O que elevaria o total de beneficiários para 51,6 milhões. Com esse aumento e o avanço do porcentual dos beneficiários com 59 anos ou mais, as despesas assistenciais devem subir para R$ 190,7 bilhões. Um aumento de 27,9%. Como mostra nossa “Projeção das despesas assistenciais da saúde suplementar”, também já analisada aqui.
Claro que a longevidade humana é uma das maiores conquistas da ciência. Com o surgimento constante de novas tecnologias, é possível aumentar a expectativa de vida. Mas tal possibilidade gera sérios questionamentos éticos. Para lidar com essa questão de forma mais humanizada, as pesquisas e a aplicação de cuidados paliativos têm avançado de forma significativa.
Em uma entrevista, esta semana, ao Portal Hospitais Brasil, o coordenador de cuidados paliativos do hospital Sírio-Libanês e presidente da Academia Nacional de Cuidados Paliativos, Dr. Daniel Neves Forte, afirmou que a “implementação adequada do serviço diminui as despesas das unidades hospitalares entre 30% e 50%, evitando hospitalizações e intervenções desnecessárias”.
Para debater a questão, o Dr. Forte irá ministrar a palestra “Cuidados paliativos e dignidade humana na era da máxima tecnologia na saúde” durante o seminário “Decisões na Saúde - Cuidados Paliativos e Nat-Jus: Iniciativas da Medicina e do Direito que geram segurança ao paciente e sustentabilidade ao sistema”, realizado pelo IESS no dia 12 de dezembro, a partir das 9h, no hotel Tivoli Mofarrej (Alameda Santos, 1.437 – Cerqueira César), em São Paulo.
Não perca essa oportunidade e inscreva-se agora.
Acabamos de divulgar nosso estudo especial “Análise da utilização e dos gastos com serviços de assistência à saúde segundo o perfil do usuário – Um estudo de caso”, desenvolvido com base nos dados de uma operadora de autogestão entre os anos de 2008 e 2015. O trabalho traz diferentes dados, como de internações, consultas, exames ambulatoriais e outros procedimentos assistenciais ao longo do período.
O estudo mostra um importante alerta dos setores de saúde em âmbito global. No caso brasileiro, mesmo com a queda do total de beneficiários nos últimos anos, as despesas com a assistência não param de subir. Esse crescimento foi puxado principalmente pelo envelhecimento dos beneficiários, o que tem se refletido em especial nos gastos com internação. Para se ter ideia, o valor médio de uma internação dessa autogestão aumentou quase três vezes em oito anos, de R$ 8,0 mil em 2008 para R$ 23,9 mil em 2015.
A pesquisa mostra que, em valores reais, as despesas assistenciais médico-hospitalares dessa operadora aumentaram 52,7% no período analisado, de R$ 475,3 milhões em 2008 para R$ 725,6 milhões em 2015. Apenas os gastos com internação cresceram 76,9% no período e chegaram a representar 53,0% do total de gastos assistenciais em 2015. Vale lembrar que estudo recente do IESS mostrou que as operadoras de planos de saúde devem gastar R$ 383,5 bilhões com assistência à saúde de seus beneficiários em 2030. O montante representa um avanço de 157,3% em relação ao registrado em 2017.
Na análise, notou-se que a única faixa etária que apresentou crescimento foi a de idosos (60 anos ou mais), que passou de 26 mil em 2008 para 33 mil em 2015, ou seja, aumento de 27,1%. As demais faixas etárias, de até 18 anos e de 19 anos a 59 anos, apresentaram queda de 52,5% e de 41,3%, respectivamente. Proporcionalmente, os idosos representavam 26% do total de beneficiários em 2008. Número que saltou para 44% em 2015.
Importante reforçar que o estudo de caso utilizou dados de uma operadora de plano de saúde da modalidade de autogestão. O universo estudado não representa a totalidade do mercado de saúde suplementar no País, mas é um esforço para se pensar as especificidades das populações, suas características epidemiológicas e necessidades.
Continuaremos apresentando dados do estudo especial “Análise da utilização e dos gastos com serviços de assistência à saúde segundo o perfil do usuário – Um estudo de caso” nos próximos dias. Não perca!
Definir, identificar e reduzir o desperdício no setor de saúde é um desafio global e envolve uma série de agentes, políticas e esforços conjuntos. Por mais que já tenha se tornado um tema frequente em nossas publicações, o tema não é específico do caso brasileiro e ainda requer uma série de medidas para seu maior enfrentamento no país.
Nesse mesmo anseio de redução do desperdício para garantir a sustentabilidade do sistema em diferentes modelos, especialistas têm debatido o assunto em âmbito global. Sendo assim, alguns formuladores de políticas e pesquisadores sugerem que seguros com ampla cobertura podem levar ao uso excessivo dos serviços em saúde.
É nesse sentido que planos que se utilizam de fator moderador (coparticipação ou franquia) ou gerenciamento da utilização podem reduzir o desperdício ao restringir o uso dos serviços de baixo valor orientado pela demanda.
Com o objetivo de verificar se existe relação entre o uso excessivo de serviços de saúde e as características do plano do beneficiário, o trabalho “Overuse and Insurance Plan Type in a Privately Insured Population” (Tipo de plano de saúde e sobre utilização de uma população com seguro de saúde privado) publicado na 22º edição do Boletim Científico usou dados de 2009 a 2013 de três grandes seguradoras de planos de saúde nos EUA.
Desse modo, os planos de Health Maintenance Organizations (HMO), que possuem fator moderador, registraram um significativo menor uso em todos os serviços avaliados, como exame de vitamina D, exame de imagem para dor lombar e exames cardíacos.
Entre os demais resultados, importante ressaltar a associação entre a maior utilização de procedimentos em planos de alta franquia e a falta de coordenação da atenção primária dentro do sistema de saúde – significativamente associada a maiores taxas de uso excessivo.
Produtos fundamentais para ampliar o acesso do plano de saúde, planos com franquia e coparticipação estão associados com o uso mais racional dos serviços de saúde – item básico do receituário para minar a escalada dos custos com saúde ao lado das demais soluções necessárias ao sistema, como mudanças no modelo de pagamento aos prestadores, comprovação da efetividade das novas tecnologias a serem incorporadas, entre outros.
Essa preocupação reflete também em diversas iniciativas, como o movimento internacional Choosing Wisely, que levantou cerca de 200 procedimentos em saúde de benefício questionável para o paciente (foram exames, procedimentos e intervenções médicas em várias áreas da saúde), contribuindo para a ampliação do debate da superutilização dos serviços de saúde.
Não custa lembrar o nosso esforço para a criação de conhecimento e ferramentas quanto ao tema. O TD 62 – “Evidências de práticas fraudulentas em sistemas de saúde internacionais e no Brasil” apresentou os impactos de práticas fraudulentas e as experiências bem-sucedidas de combate. Os números acendem um alerta: aproximadamente 19% dos gastos assistenciais da saúde suplementar no país foram consumidos por desperdícios e fraudes, ou seja, cerca de R$25,5 bilhões no ano de 2016.
Quer saber mais sobre planos com fator moderador, veja nossa área temática.
Já se sabe que a população brasileira está em trajetória de envelhecimento. Até 2060, o percentual de pessoas acima de 65 anos passará dos atuais 9,2% para 25,5%. Essa projeção divulgada esta semana pelo Instituto Brasileiro de Geografia e Estatística (IBGE) mostra que 1 a cada 4 brasileiros será idoso em 2060.
Ainda segundo a pesquisa, a parcela de pessoas com mais de 65 anos alcançará 15% da população já em 2034, ultrapassando a barreira de 20% em 2046. O Instituto mostra que a trajetória de envelhecimento da população deve se acentuar nas próximas décadas, já que em 2039 o número de idosos com mais de 65 anos será maior que o de crianças de até 14 anos. Se hoje essa população mais jovem representa 21,3% dos brasileiros, em 2060 ela deve cair para 14,7%. Já a faixa entre 15 e 64 anos, que hoje responde por 69,4% da população, cairá para 59,8% em 2060.
O envelhecimento populacional é, sem dúvida, um grande avanço das novas gerações e enorme mérito da medicina moderna. O fator tem gerado uma mudança demográfica em diferentes países e o Brasil tem conhecido os impactos dessa mudança, representando maior prevalência de doenças crônicas (como diabetes e hipertensão arterial) e de comorbidades (existência de duas ou mais doenças em simultâneo na mesma pessoa) que demandam mais atenção.
A pesquisa do IBGE reforça o alerta vermelho que acendemos com a divulgação da “Projeção das despesas assistenciais da saúde suplementar” no início do mês. Segundo o trabalho, as operadoras de planos de saúde devem gastar R$ 383,5 bilhões com assistência de seus beneficiários em 2030. O montante representa um avanço de 157,3% em relação ao registrado em 2017.
Ainda segundo nossa projeção, a frequência de internações é a que mais deve crescer. Em 2017, foram feitas 8,6 milhões de internações. Já em 2030, devem ser realizadas 10,4 milhões de internações. Avanço de 20,9%.
Importante que esse alerta apresentado nas duas projeções sirva de subsídios para uma reflexão não só do setor de saúde, mas os diversos segmentos impactados com o avanço da população idosa.
Focar em promoção da saúde é uma mudança necessária para possibilitar que esses indivíduos tenham mais qualidade de vida para aproveitar o incremento na longevidade, com idosos saudáveis e ativos.
Na última semana, divulgamos a “Projeção das despesas assistenciais da saúde suplementar” que acende uma luz de alerta para o setor apontando que as operadoras de planos de saúde devem gastar R$ 383,5 bilhões com assistência à saúde de seus beneficiários em 2030. Esse valor representa um aumento de 157,3% em relação ao registrado em 2017. No intuito de gerar subsídios para a mudança efetiva no setor, uma de nossas missões é justamente dar visibilidade aos temas caros ao segmento para que beneficiários de planos de saúde e os diversos agentes do setor percebam a importância de se debater o tema.
Nesse sentido, a matéria do Jornal do Commercio, do Recife, joga luz ao assunto com diferentes apontamentos de especialistas em saúde. A reportagem publicada no último domingo mostra que, com o envelhecimento acelerado da população, a saída é apostar na prevenção de doenças e acidentes.
Segundo Daniel Greca, diretor da KPMG, o que pesa para as operadoras é o enfoque em atendimento de urgência. “Não é uma corrida de 100 metros, é uma maratona”, aponta o especialista sobre a necessidade de se mudar o modelo vigente. Segundo Greca, o envelhecimento acelerado da população vai obrigar os diferentes setores a prestar atenção básica à saúde de forma bem feita para que diminua a utilização de serviços complexos e, consequentemente, mais caros. “Hoje, o sistema de saúde não tem vocação para isso. A falta de gestão populacional aliado ao sistema de remuneração perverso, à ineficiência, com a população envelhecida, gera uma bomba”, declarou o gerente da KPMG da área de Healthcare.
Já para o coordenador do curso de auditoria na gestão de planos e sistemas de saúde do PEC FGV, Álvaro Escrivão Junior, a prevalência de doenças cardiovasculares, câncer e diabetes demandam atendimento contínuo e impactam no setor. “Muitas doenças crônicas podem ser prevenidas. Nós não adaptamos a assistência médica, usamos a mesma lógica de tratamento de doenças agudas, em que o paciente toma o remédio e volta pra casa”, aponta.
A matéria ainda traz a nossa visão acerca do setor, que necessita uma série de mudanças, como disse Luiz Augusto Carneiro, superintendente executivo do IESS, em entrevista para o jornal. “Para reduzir os custos do sistema, é preciso assegurar que a adoção de novas tecnologias se baseie em estudos que considerem a eficiência da tecnologia e os impactos econômicos; mudar o sistema de remuneração em serviços de saúde, prevalecendo o valor por tratamento e qualidade assistencial; além de reduzir o grau de judicialização e promover transparência de desempenhos”, apontou a reportagem.
Confira a publicação na íntegra e conheça mais do “Projeção das despesas assistenciais da saúde suplementar”.
As operadoras de planos de saúde devem gastar R$ 383,5 bilhões com assistência de seus beneficiários em 2030. O montante representa um avanço de 157,3% em relação ao registrado em 2017 e acende uma luz de alerta para o setor, segundo a “Projeção das despesas assistenciais da saúde suplementar”, que estamos divulgando hoje.
Para manter a sustentabilidade econômico-financeira do setor, acreditamos que todos os envolvidos nessa cadeia precisam repensar questões como o modelo de remuneração de prestadores de serviço, a falta de transparência e o desperdício gerado por erros, fraudes e eventos adversos, além da inclusão de novos produtos na saúde suplementar. Especialmente porque a projeção de aumento de despesas assistenciais que realizamos é bastante conservadora, sem levar em conta questões como o avanço tecnológico ou pioras na situação de saúde da população, o que tende a acontecer com o envelhecimento.
De acordo com o levantamento, considerando uma taxa de cobertura constante, o efeito do crescimento populacional e a mudança na composição etária da sociedade brasileira, o setor de saúde suplementar deve firmar mais 4,3 milhões de vínculos até 2030. O que elevaria o total de beneficiários para 51,6 milhões. Considerando apenas o aumento do total de vínculos com planos de saúde médico-hospitalares e o avanço do porcentual dos beneficiários com 59 anos ou mais, as despesas assistenciais de 2030 já subiriam para R$ 190,7 bilhões. Um aumento de 27,9%.
Contudo, o principal determinante para essa conta é a variação dos custos médico-hospitalares (VCMH), que tem crescido sistematicamente acima da inflação geral. Em 2016, por exemplo, a inflação medida pelo IPCA foi de 6,3%, enquanto a variação dos custos médico-hospitalares avançou 20,4%, de acordo com o VCMH/IESS.
Nos próximos dias iremos analisar, aqui no Blog, a composição das despesas por faixa etária e os números de utilização de procedimentos indicados em nossa projeção. Não perca!
Hoje, os hospitais são a principal porta de entrada dos brasileiros para o sistema de saúde em função dos serviços de pronto-socorro, tanto no setor público quanto privado. Exatamente pelos números representativos de utilização desses estabelecimentos no país é que acabamos de lançar a Análise Especial “Despesas com internações de operadora de autogestão segundo o porte hospitalar”.
A publicação apresenta dados acerca dos gastos com a assistência de uma operadora de autogestão do Estado de São Paulo por porte do hospital no período de 2015. Mesmo se tratando de um universo específico, a análise auxilia na compreensão do cenário da saúde suplementar no país e apresenta subsídios para a elaboração de propostas em prol de sua sustentabilidade.
No período analisado, a autogestão possuía 383 hospitais privados distribuídos em 180 municípios brasileiros, sendo que 98,8% localizados no Estado de São Paulo. Esses estabelecimentos estão divididos em 78 hospitais de pequeno porte, que corresponde a 28,1%; 148 de médio porte, ou 53,2%; e 52 de grande porte, o que representa 18,7% do total. Para a análise, foram considerados hospitais de pequeno porte aqueles que detém até 50 leitos, médio porte os que possuem entre 51 a 150 leitos e entre 151 a 500 leitos foram considerados de grande porte.
A pesquisa mostra que os hospitais de grande porte são os que apresentaram maior número de internações e um maior gasto médio por internação, sendo 5.013 e R$30.729, respectivamente. Os hospitais de médio porte somaram 4.284 internações e valor médio de R$24.406. Já os de pequeno porte representaram 1.158 internações com média de R$11.641 por internação.
A análise por CID (Classificação Internacional de Doenças e Problemas Relacionados à Saúde) mostra que os maiores dispêndios para a operadora foram de “pneumonia para microrganismo não especificado” para os hospitais de pequeno porte, representando R$66.800,92; “infecção de trato urinário de localização não especificado” entre aqueles de médio porte, somando R$56.393,18, e “acidente vascular cerebral não especificado” para os de grande porte, com gasto médio de R$65.262,58.
Já a doença mais recorrente entre os três portes dos hospitais foi a “Dengue (Dengue Clássico)”. Mesmo com variações do custo médio, a internação por esse problema foi a que representou o gasto mais baixo para a operadora. A variação de custos médios para os hospitais foi de R$ 1.208,92 para os hospitais de pequeno até R$ 4.954,67 para os de grande porte. Já os de médio porte gastaram, em média, R$ 3.367,61 com as internações por dengue.
Embora a análise tenha a limitação de não levar em consideração o perfil dos pacientes que foram internados, como gênero, idade, comorbidade e entre outras coisas, ela auxilia na avaliação de características do sistema de saúde nacional.
Talvez uma das mais importantes seja a disparidade encontrada entre os custos de internação nos diferentes portes de hospital. O trabalho aponta que a falta de padronização das práticas clínicas gera diferenças no uso de recursos e tem impacto direto nas contas dos prestadores de serviços e operadoras de planos de saúde.
É necessário, portanto, a revisão tanto da estrutura do sistema de saúde – para uma que vise a promoção da saúde e prevenção de doenças – quanto no que se refere à eficiência dos padrões e processos das instituições de saúde sobre o melhor desfecho dos pacientes.
Neste sentido, a implementação de novos modelos de pagamento, como o DRG, pode ser uma eficaz alternativa. Desse modo, o sistema consegue ter maior previsibilidade dos custos com internações por diferentes doenças e aplicar práticas mais homogêneas quanto à assistência.
Continuaremos apresentando dados da Análise Especial “Despesas com internações de operadora de autogestão segundo o porte hospitalar”. Acompanhe.
No dia 03 de março, o jornal O Estado de S. Paulo repercutiu um tema que já falamos há tempos – o processo de envelhecimento populacional no país. “Como enfrentar despesas de saúde dos mais velhos”, do colunista Celso Ming mostra os desafios de se buscar o equilíbrio financeiro dos sistemas de saúde no país frente a este cenário já enfrentado por outros países, como Reino Unido, França e Alemanha.
O autor aponta que no Sistema Único de Saúde (SUS), as despesas assistenciais podem atingir R$ 115 bilhões por ano em 2030, ao passo que hoje estão em torno de R$ 45 bilhões. As doenças crônicas que atingem a população idosa impactam fortemente nestes números. Para se ter uma ideia, dados do Instituto Brasileiro de Geografia e Estatística (IBGE) estimam que, em 2030, o Brasil contará com mais de 223 milhões de brasileiros, sendo 18,62% com 60 anos ou mais. Em 2000, essa faixa etária correspondia a 8,21%, para uma população de 173,45 milhões.
Já para a saúde suplementar, o artigo utiliza nossas projeções de gastos assistenciais das operadoras. Divulgado em 2016, o TD 57 – “Atualização das projeções para a saúde suplementar de gastos com saúde: envelhecimento populacional e os desafios para o sistema de saúde brasileiro” – já alertava para a necessidade de se redimensionar a rede de atendimento e desenvolver ações focadas em promoção da saúde. O estudo aponta que, até 2030, os planos de saúde devem contar com 59,4 milhões de vínculos e os gastos assistenciais chegariam a R$ 396,4 bilhões ao ano. Um avanço de 268,4% em comparação a 2014.
O caminho apontado no artigo do jornal O Estado de S. Paulo é exatamente aquele que falamos há anos: ampliar o debate das necessidades assistenciais desses idosos; mudança no modelo assistencial focando na promoção da saúde e cuidados integrados; formação de mão de obra no volume e na qualidade suficientes para esta transformação etária e epidemiológica, entre outras ações.
O especialista Alexandre Kalache, gerontólogo e presidente do Centro Internacional da Longevidade no Brasil, reforça esta necessidade da atenção primária, com acompanhamento médico contínuo e focado no indivíduo, não na doença. Este tema, inclusive, foi um dos vencedores da última edição do Prêmio IESS.
Portanto, os dados e uma agenda de ações não são novidade. Resta saber se os setores de saúde irão aproveitar essa latente necessidade para remodelar a gestão e o modelo assistencial vigente, buscando garantir sua sustentabilidade.
Quarta-feira passada (12/4), aqui no Blog, mostramos como são empregados os recursos advindos das contraprestações que os beneficiários pagam aos planos de saúde: De cada R$ 100, R$ 86,17 são gastos assistenciais com serviços médicos, R$ 11,23 são destinados para o pagamento de despesas administrativas (como tributos) e apenas R$ 2,60 ficam de resultado. Sendo que o valor médio das mensalidades dos planos em setembro de 2016 (o dado mais recente disponível) foi de R$201,63.
O que pretendemos ao mostrar esses números? Fazer uma defesa do setor? Longe disso, apenas jogar luz sobre os números e fomentar o debate sobre a sustentabilidade do setor as medidas que precisam ser tomadas para garanti-la. Principalmente frente ao constante aumento dos gastos assistenciais em patamares superiores aos dos reajustes das mensalidades (definidos pela ANS) ao longo de grandes períodos de tempo.
Mas apenas esses números podem não deixar clara a situação em que o setor se encontra hoje, então resolvemos fazer um exercício simples de projeção desses recursos para setembro de 2017. Não estamos projetando que estes serão os resultados do próximo período, é bom deixar claro, apenas tentando ilustrar a atual situação do setor e os desafios que precisam ser enfrentados para garantir sua sustentabilidade.
Para tanto, vamos considerar que o reajuste permitido pela ANS fosse idêntico ao do ano anterior: 13,57%. O que é bastante improvável. Com esse reajuste, a mensalidade média subiria para R$ 228,99.
Vamos aceitar, também, que a sinistralidade (o porcentual da contraprestação destinado para gastos assistenciais), até para facilitar o cálculo, do período seja de 85%. Portanto, inferior aos 86,17% registrados em setembro de 2016. Então, de cada mensalidade de R$228,99, R$ 194,64 seriam destinados ao pagamento de despesas assistenciais.
Contudo, ainda temos que considerar a variação dos custos médico-hospitalares, aferida pelo VCMH/IESS, que deve ter encerrado o ano entre 18% e 20%, como já apontamos aqui. Para esse exercício, vamos, então, considerar uma taxa de aumento dos custos médico-hospitalares de 18%. Vale destacar, a última vez que o VCMH apresentou uma variação inferior a este patamar foi em julho de 2015. Isso significa que os gastos assistenciais subiriam para R$ 229,68. Portanto, mais do que a operadora recebe dos beneficiários.
Além disso, há as despesas administrativas, que vamos manter congeladas em R$ 22,64. O que significaria que as operadoras não gastariam um centavo a mais com tributos (apesar do aumento de receita pelo reajuste das mensalidades) ou com o reajuste de salário de seus funcionários, entre outros fatores. Apenas, novamente, para simplificar o exercício proposto.
Qual seria então, o resultado dessa conta? Qual seria o resultado das operadoras?
Bem, de acordo com esses números, a cada R$ 100 recebidos, as operadoras gastariam R$ 9,89 com despesas administrativas, R$ 100,30 com despesas assistenciais e teriam um resultado negativo de R$ 10,19.
O que, obviamente, demonstra um risco à sustentabilidade do setor.
Os gráficos abaixo apresentam as duas faces de uma mesma moeda. No primeiro, o comportamento financeiro de 2007 a 2015 entre as operadoras de planos de saúde: as receitas de contraprestações crescem em ritmo inferior às despesas. A consequência é a taxa de sinistralidade setorial, que ultrapassou, em 2015, o patamar acima de 85%, o que visivelmente é um padrão desconfortável e de risco.
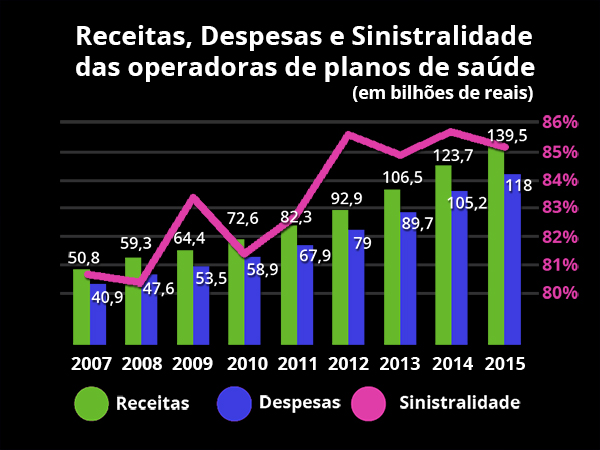
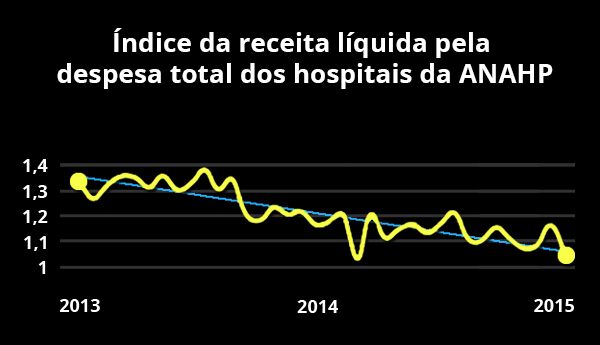
No outro gráfico, o comportamento das receitas líquidas pela despesa total dos hospitais, produzido pela Associação Brasileira de Hospitais Privados (Anahp) e publicado no “Observatório Anahp 2016”. Não é preciso ser um expert em gestão hospitalar para enxergar que esse padrão também é desconfortável e coloca em uma exposição de risco os prestadores de serviços de saúde.
Os dois casos demonstram que há um risco real à sustentabilidade da saúde privada no Brasil.
O que se pode inferir desse processo, a nosso ver, é que a raiz do problema que acomete as duas faces da mesma moeda está exatamente no atual modelo de remuneração por serviços prestados em saúde, conhecido como fee-for-service ou “conta aberta”.
Esse modelo é nitidamente um “cheque em branco”. Todas as despesas de uma internação hospitalar, da entrada à saída, acabam sendo incorporadas à conta hospitalar. E, nessa perspectiva de que “a conta absorve” tudo, acaba-se encobrindo muitas das ineficiências do sistema. Busca-se, em outros termos, a “maior conta possível”, pois, quanto maior, maior também será o retorno ao prestador.
Isso funcionou durante muito tempo, mas, aparentemente, esse é um modelo que está esgotado. Como mostramos aqui diversas vezes e com muitos estudos, há mais de 30 anos os países superaram o uso do fee-for-service como um modelo único de pagamento por serviços de saúde. Ao longo das décadas, passaram a prevalecer critérios como o DRG (Diagnosis Related Groups), Bunddle Payment, Pagamento por Performance, entre outros, e a combinação entre os distintos modelos.
No último período, de forma mais intensa nos últimos 18 meses, a combinação entre queda do total de beneficiários e continuidade da expansão dos custos, intensificaram as perdas setoriais e aumentaram o risco dos agentes da cadeia de valor de saúde. Operadoras de planos de saúde e hospitais terão, necessariamente, de repensar esse modelo e reorganizar o sistema de avaliação de desempenho e remuneração pelos serviços prestados, punindo o desperdício e premiando a eficiência. Se alguém duvida disso – e se também não compreendeu o sentido de urgência –, basta dar uma nova olhada nos dois gráficos.
